- 精神障碍之间的隐秘关系
- 文丨来源:陕西康宁心理咨询中心
精神病学家可以给出眼花缭乱的诊断结果,但治疗方法却乏善可陈。揭开精神障碍背后的生物学原理或能改变现状。
2018年,精神病学家Oleguer Plana-Ripoll正在努力研究一个关于精神障碍的费解问题。他知道许多人都患有多重精神障碍,比如焦虑症和抑郁症、精神分裂症(schizophrenia)和双相情感障碍(bipolar disorder)。为了弄清楚多重精神障碍究竟有多常见,他从一个数据库中调阅了约590万丹麦人的医疗档案。
所得的发现让他震惊。每一种精神障碍都会增加罹患任何其他精神障碍的几率——无论患者的症状如何特殊[1]。“我们知道共病的重要性,但我们没有料到所有障碍之间都能找到联系。”丹麦奥尔胡斯大学的Plana-Ripoll说。

这项研究直指困扰了研究人员一个多世纪的根本问题——精神疾病的根源是什么?
为了找到问题的答案,科学家们在过去十年里开展了基因、脑活动和神经解剖学研究,积累了大量数据。他们发现有证据表明,看起来互不相关的障碍,比如精神分裂症和孤独症(autism),背后都有大量相同的基因在作祟;此外,大脑决策系统的变化可能与许多精神障碍都有关系。
研究人员还在重新思考大脑哪里出了问题的相关理论。认为精神疾病可以分为互不相干的大类(如“焦虑”或“精神异常”)的观点已经在很大程度上被否定。最新的看法是,各种障碍会交叉渗透,不存在清晰的分界线——Plana-Ripoll的研究已经清晰地证明了这一点。
如今,研究人员正在尝试理解精神病理学谱系背后的生物学原理。
他们提出了几条理论。一种认为精神疾病可能是多维度的——倘若如此,取决于一个人在每个维度的得分,他们可能易患某些障碍,不易患另一些。另一种更极端的理论认为,存在单个因素让人普遍易患精神障碍,而患上哪种障碍则取决于其他因素。这两种理论都引发了学界的严肃思考,但多维度理论的接纳者更多。
虽然个中细节仍很模糊,但大部分精神病学家都赞同一点:将精神障碍划分成一个个独立分格的传统做法是行不通的。他们也相信从长远看,用基于生物学的框架替代现有框架将能带来新药物和新疗法。比如研究人员试图揭示与精神病理学有关的关键基因、脑区和神经学过程,并开发出针对性疗法。美国麻省理工和哈佛大学博德研究所的Steven Hyman说,虽然这方面还有很长的路要走,“但如果整个领域坚持努力,我看好长期结果。”
障碍大拼盘
当前最紧迫的挑战是就如何诊断患者达成一致。从上世纪50年代以来,精神病学家一直在使用非常详尽的《精神障碍诊断与统计手册》(Diagnostic and Statistical Manual of Mental Disorders),目前已经更新到第五版。手册中列出了所有已知障碍,从孤独症和强迫症(obsessive–compulsive disorder),一直到抑郁症、焦虑症和精神分裂症。每种障碍都根据症状定义。一个前提假设是每种疾病都有区别,发病原因都不尽相同。
然而,在手册第五版于2013年发布之前,许多研究人员就指出这套方法存在瑕疵了。“医师可能会告诉你,患者没有读过手册,也不符合手册中的描述。”协助起草第五版手册的Hyman说。
很少有患者可以在每套标准中对号入座。更常见的情况是,患者往往表现出不同疾病的各种症状。即使患者被明确诊断为抑郁症,他们也经常患有焦虑症等障碍。“如果你有一种障碍,你有另一种障碍的概率也更高。”美国宾夕法尼亚大学神经精神病学家Ted Satterthwaite表示。
这意味着医生对精神障碍的划分是错误的。为了解决这个问题,精神病学家尝试把疾病拆分成更细的亚类。Satterthwaite说:“如果你观察一下手册随时间的变化,你会发现它越来越厚了。”但这个问题依然没有解决——亚类还是不能很好地反映许多患者的症状。
为此,全球最大的精神健康科学资助机构——美国国立精神卫生研究所调整了资助研究的方式。从2011年开始,研究所启动了“研究领域标准框架”(Research Domain Criteria)项目,要求开展更多关于生物学基础的研究,而不是症状的研究。自那时起,这方面的研究呈现了井喷式爆发,研究方向涉及遗传学和神经解剖学等领域。但是,想要阐明精神病理学的前路不可谓不漫长,目前为止的关键研究结果只是证明了精神病理学到底有多复杂而已。
受争议的分类
症状的跨疾病特性以及共病的临床证据越来越充足。出于这个原因,虽然情绪波动或推理障碍这类个别症状较容易诊断,但要做出患者具有“双相情感障碍”这类综合诊断是很难的。
即使看起来互不相干的疾病也存在联系。2008年,时任伦敦国王学院精神病学研究所遗传学家的Angelica Ronald和同事发现,孤独症和注意缺陷多动障碍(attention deficit hyperactivity disorder,ADHD)存在重叠之处。Ronald说:“在当时,你是不能同时被诊断患有这两种疾病的。”这是前一版手册定下的规矩。但她和她的团队发现孤独症和ADHD的特质具有很强的相关性,而且部分受到遗传控制[2]。
不仅如此,有些症状似乎跨越了不同疾病的边界。2018年的一项研究[3]分析了被诊断患有重性抑郁症(major depression)或惊恐障碍(panic disorder)或创伤后应激障碍(post-traumatic stress disorder,PTSD)其中一种障碍的患者,并根据这些志愿者的症状、认知表现和脑活动开展了评估。研究人员发现,研究对象可依照不同的情绪分为六组,如“紧张”和“忧郁”等。六组情绪在三种疾病中存在重叠,就好像这些疾病分类不存在一样。
许多人现在认同诊断分类是错误的。但问题是,以生物学为导向的精神疾病诊断和治疗应该是怎样的?
多维度
一种较为突出的模型假设每个人的神经心理学特质或“维度”都有好几处不一样。每个特质决定了我们对特定障碍的易感程度。比如,有的人容易得情绪障碍,如焦虑症,但不易患思维障碍,如精神分裂症。
这与心理学家看待人格的方式很像。心理学家在一个模型中列出了五大人格特质,如尽责性(conscientiousness)和神经质(neuroticism)等,这五大特质涵盖了人类性格的大部分变化。
一些精神病学家已经在尝试通过维度概念重新构想这门学科了。2010年代初,曾有人提议取消第五版手册中的疾病分类,取而代之以基于个体症状的“维度化”方法。不过,这一尝试以失败告终,部分原因在于医疗资助和患者护理都是围绕手册中的分类建立的。然而,其他疾病分类已经在向维度化的方法靠拢。2019年的世界卫生大会审议通过了最新版的《国际疾病分类》(ICD-11),其中的精神病理学采用维度化症状而非分类的方式进行了细分。
维度化假说面临的挑战显而易见:一共有多少维度?有哪些维度?Satterthwaite认为这是“一个很大的问题”。
一个流行理论[4]认为只有两个维度,并得到了过去十年中许多研究的支持。第一个维度包含所有“内化”障碍,如抑郁症,其主要症状会影响患者的内在状态。与此相对的是“外化”障碍,如多动症和反社会行为,这些患者与世界的关系出现了问题。研究显示,但凡被诊断患有两种或多种障碍的人,这些障碍基本都会落入同一大类中。
但是,结合大量脑成像数据和机器学习的研究却给出了不同的数字——即使同一个实验室的结果也有出入。去年,Satterthwaite和他的团队发表的一项研究[5]考察了1141名有内化症状的年轻人,发现可以将他们按脑结构和功能分为两类。2018年,Satterthwaite领导的另一项类似研究[6]鉴定出了四个维度,每个维度都与一种独特的脑连接模式有关。
一些团队研究了不同脑区之间的连接强度,以此推断脑功能是否与特定障碍的诊断有关。来源:Matthew Cieslak, Ted Satterthwaite, Danielle S. Bassett
Hyman认为手册今后的版本可能会分章节详述每个维度,列出有内在联系的障碍、它们的症状,以及从生理学和遗传学角度获得的生物标志物。症状相似但突变或神经解剖学变化不一样的两名患者,或许会得到不同的诊断和治疗。
基因说了算
支撑未来这种方法的一个支柱,是要更好地认识精神疾病的遗传学特征。过去十年里,精神病理遗传学研究已经颇具规模,可以得出靠谱的结论。
这些研究显示,没有哪个个体基因会造成较大的精神病理学风险;相反,数百个基因中的每一个都会产生小小的效应。2009年的一项研究[7]发现数以千计的基因突变都是精神分裂症的风险因素。其中许多基因还与双相情感障碍有关,说明有些基因对这两种疾病都有作用。
这不是说相同的基因参与了所有的脑功能障碍——实际上远非如此。美国麻省总医院的遗传学家Benjamin Neale和都柏林圣三一学院的精神病学家Aiden Corvin领导的一支团队在2018年发现,癫痫和多发性硬化等神经系统疾病,与精神分裂症和抑郁症等精神疾病,在遗传学上很不相同[8](见“精神地图”)。
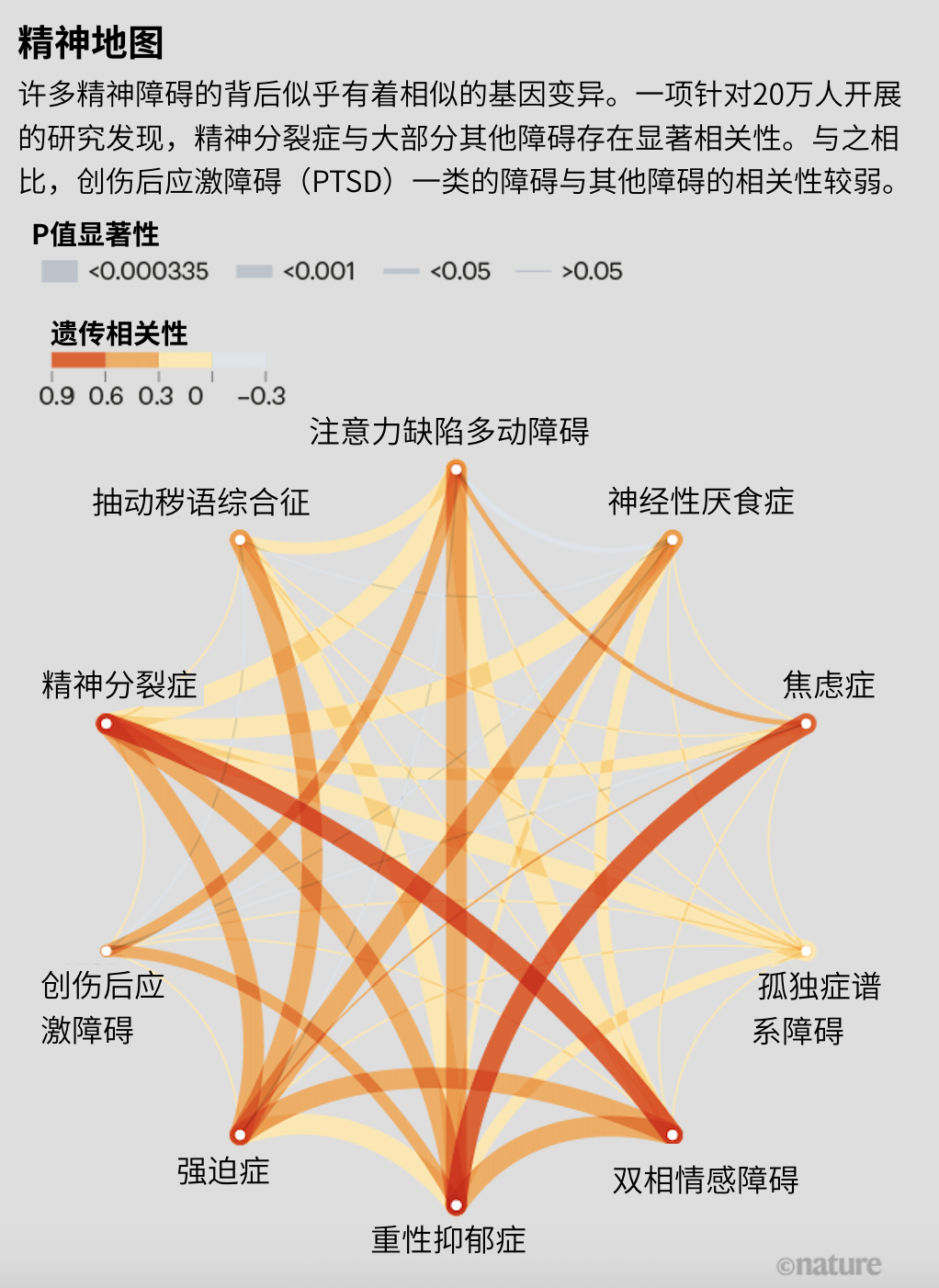
来源:参考文献[8]
这些研究关注的都是常见变异,也是最容易检测到的变异。一些最新研究则关注了极端罕见的变异,并证实了各种障碍之间存在遗传学差异。一项针对1.2万人开展的研究[9]发现,精神分裂症患者的超罕见突变率异常高,而且这些突变往往因人而异。
结果是没有最乱,只有更乱。研究人员难以预估哪些风险因素会在不同疾病中发生重叠。“有些因素在各种精神病理学特征中普遍存在,”Neale说,“有些因素更特定于一种或多种精神病理学特征。”
p因子
一些精神病学家提出了一种大胆假说,希望能从乱麻中理出一些头绪。如果不同障碍有相同症状或属于共病,以及如果许多基因都与多种障碍有关,那么或许存在某单个因素更容易让人出现精神障碍。
这个想法由芝加哥大学的公共卫生专家Benjamin Lahey在2012年首次提出[10]。Lahey和他的同事研究了11种障碍的症状。他们利用统计学分析症状的模式是否可以用三种不同维度,或是再加上一个“一般”诱因来解释。他们发现,如果纳入这个一般因素,模型的效果更好。
该假说在第二年得到了更多支持,美国杜克大学的夫妻档心理学家Avshalom Caspi和Terrie Moffitt还给它起了一个很好记的名字。他们利用对1037人的长期研究数据,发现症状的大部分差异可以用一个因子来概括[11],并称之为“p因子”(p factor)。2013年至今的多项研究重复了两人的核心结论。
Caspi和Moffitt很清楚p因子不是所有问题的答案,也没有猜测其背后的生物学原理,他们只是推断可能有一组基因在起介导作用。其他研究人员也推断p因子是精神病理学的一个一般诱因,而其他因素会让人出现不同的症状,比如他们的应激经历或其他基因变异[12]。如果真是如此,则意义非同小可——精神障碍可能存在一个单一的治疗靶标。
已有迹象表明,一般治疗的效果可以和靶向疗法一样好。2017年的一项研究[13]随机选取了一些焦虑障碍患者,如惊恐障碍或强迫症,让他们接受特异性治疗或一般治疗。两种疗法的效果同样地好。
找到p因子的生理学基础是迈向相应疗法的第一步,但研究人员从最近几年才开始在遗传学和神经解剖学数据中注意到它。一项面向英国人群的精神病理学的遗传学研究[14]发现了一个“遗传性p因子”(genetic p factor),特指一组对精神病理学风险有差异化贡献的基因。
同时,其他团队也在寻找具有多个精神病理学特征的患者的神经解剖学变化。研究结果很有意思,但也出现了矛盾。
一项针对6种精神病理学特征的研究[15]发现,参与处理情感的三个脑区中的灰质出现了萎缩,分别是背侧前扣带回、右岛叶和左岛叶。然而,目前就职于哈佛医学院和美国麦克莱恩医院的临床心理学家Adrienne Romer 后来鉴定出三个完全不同的脑区:脑桥、小脑和部分脑皮质,这些脑区的作用包括管控基本身体功能和运动[16]。弄清个中关联的一个关键或许是关注大脑的执行功能,即通过计划、集中注意力、抵御诱惑来调控行为的能力,这种能力依赖多个脑区的作用。Romer和Satterthwaite在独立研究中发现,许多精神病理学特征都存在执行功能受损[17,18],他们怀疑这些损伤的背后是p因子在作用。
大部分科学家认为当前需要更多数据,许多研究人员对于这类简单的解释也并不买账。“我不太确定这是今后的方向。”Neale说,至少在基因水平上,许多障碍对我们来说还是一头雾水,如PTSD和广泛性焦虑障碍(generalized anxiety disorder)。
Hyman认为这些笼统的假说都不成熟,“我认为当下更需要的实证研究,而不是宏大理论。”
参考文献:
1. Plana-Ripoll, O. et al. JAMA Psychiatry 76, 259–270 (2019).
2. Ronald, A., Simonoff, E., Kuntsi, J., Asherson, P. & Plomin, R. J. Child Psychol. Psychiatry 49, 535–542 (2008).
3. Grisanzio, K. A. et al. JAMA Psychiatry 75, 201–209 (2018).
4. Krueger, R. F. & Eaton, N. R. World Psychiatry 14, 27–29 (2015).
5. Kaczkurkin, A. N. et al. Biol. Psychiatry 87, 473–482 (2020).
6. Xia, C. H. et al. Nature Commun. 9, 3003 (2018).
7. The International Schizophrenia Consortium. Nature 460, 748–752 (2009).
8. The Brainstorm Consortium et al. Science 360, eaap8757 (2018).
9. Genovese, G. et al. Nature Neurosci. 19, 1433–1441 (2016).
10. Lahey, B. B. et al. J. Abnorm. Psychol. 121, 971–977 (2012).
11. Caspi, A. et al. Clin. Psychol. Sci. 2, 119–137 (2014).
12. Lahey, B. B., Krueger, R. F., Rathouz, P. J., Waldman, I. D. & Zald, D. H. Psychol. Bull. 143, 142–186 (2017).
13. Barlow, D. H. et al. JAMA Psychiatry 74, 875–884 (2017).
14. Selzam, S., Coleman, J. R. I., Caspi, A., Moffitt, T. E. & Plomin, R. Transl. Psychiatry 8, 205 (2018).
15. Goodkind, M. et al. JAMA Psychiatry 72, 305–315 (2015).
16. Romer, A. L. et al. Mol. Psychiatry 23, 1084–1090 (2017).
17. Elliott, M. L. et al. Biol. Psychiatry 84, 452–459 (2018).
18. Shanmugan, S. et al. Am. J. Psychiatry 173, 517–526 (2016).
来源:nature







 服务热线:
服务热线: 服务时间:周一至周日8:30-17:30
服务时间:周一至周日8:30-17:30 中心地址:陕西省西安市新城区西七路33号
中心地址:陕西省西安市新城区西七路33号